ABOUT US
会社案内

2024年度に診療報酬改定がなされ、柱の1つである「医療機能の分化・強化、連携の推進」の基本方針は、医療機関のあり方の再構築を考えさせられる内容となりました。
団塊の世代が全員75歳以上となる2025年に向けて、かねてより医療機能の分化や連携を推進を行ってきました。
今後も質の高い医療を確保しながら、継続的に地域医療を確保していく医療体制が求められています。
今回は、2024年度の診療報酬改定に向けて押さえておくべき評価内容を中心に説明してまいります。
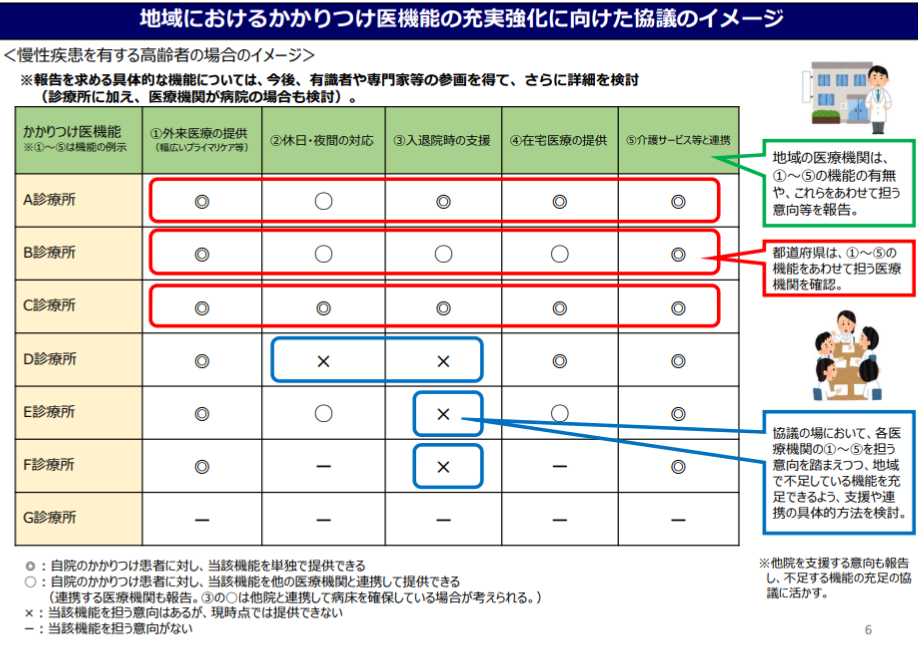
かかりつけ医機能が発揮される制度整備の発足に伴い、2025年4月に「かかりつけ医機能報告制度」が創設されます。
目的としては、慢性疾患を有する高齢者や医療提供を必要とする患者を地域で支えるための制度です。
すでに外来機能報告制度において病院では外来機能報告を行っていますが、今回のかかりつけ医機能報告制度では、診療所においても外来・在宅のデータ提出が求められることが決定しています。
2024年度の診療報酬改定は、かかりつけ医機能報告制度を踏まえた内容ということが注目すべき点です。
引用:第93回社会保障審議会医療部会(オンライン会議)P20
医療機関はかかりつけ医機能を都道府県知事に報告し、知事は地域住民や患者に情報をわかりやすくWebサイトで情報提供します。
外来機能のデータにより、患者が希望のかかりつけ医を選べる環境を構築することが最大の目的です。
また、地域ごとに「かりつけ医機能の中で、どの項目が充足・不足」を明確にし、協議で浮き彫りとなった不足機能を充足するために、医療機関間連携の具体的方法を検討を行っていきます。
人口減少・高齢化が進む中、患者の状態に応じて質の高い医療を受けられるように介護サービス等と連携し、切れ目のない提供体制が確保されることが必要です。
地域医療を成り立たせるためには、療養の場は病床だけでなく、自宅や施設でも同等の医療が提供できる制度設計が迫られています。
医療費のひっ迫の要因の1つとなっているCKD対策として、糖尿病透析予防指導管理料、慢性腎臓病透析予防指導管理料で早期対応を評価することとなりました。
厚生労働省は、現在年間4万人ずつ増加している透析患者を、2028年までに新規透析導入患者を毎年3万5千人以下にする目標を掲げています。
医療進歩に伴い、長期間透析を受ける患者も増加傾向で、多くの療養費は高額医療制度により国の負担となっています。
そこで、透析導入に至る病状を予防するための医療を提供するために慢性腎臓病透析予防指導管理料が新設されました。
すでに糖尿病透析予防指導管理料が存在しますが、慢性腎臓病に起因する疾患は糖尿病に留まりません。
糖尿病以外で慢性腎臓病となる患者のための管理料として慢性腎臓病透析予防指導管理料が新設される運びとなったのです。
|
糖尿病透析予防指導管理料 |
慢性腎臓病透析予防指導管理料 |
|
|
評価 |
350点(月1回) ※オンライン診療も可 |
1:300点 (初回の指導から1年以内) 2:250点 (初回の指導から1年以上) ※オンライン診療も可 ※外来栄養食事指導料及び集団栄養食事指導料は含まれる。 |
|
概要 |
ヘモグロビA1c:6.1%(JDS)以上又は内服薬やインスリン製剤を使用し、糖尿病性腎症第2期以上の患者に対し、「透析予防診療チーム」が、食事指導、運動指導、その他生活習慣に関する指導等を個別に実施した場合。 |
1:初回の指導管理を行った日から起算して1年以内の期間に行った場合 2: 初回の指導管理を行った日から起算して1年を超えた期間に行った場合 |
|
特定疾患 |
糖尿病 |
入院中以外の慢性腎臓病の 患者(糖尿病患者又は現に透析療法を行っている患者 を除く)であって、透析を要する状態となることを予防するために重点的な指導管理を要する患者。 |
|
施設基準 |
医師、看護師又は保健師 のうち、少なくとも1名以上は常勤。 糖尿病教室を定期的に実施している。 算定した患者の状態の変化等を厚生局長に報告している。 |
1:専任の医師(5年以上の経験) 2:専任の看護師(3年以上の経験)または保健師(2年以上) 3:専任の管理栄養士(3年以上の経験) 上記の予防診療チームの設置が必要。 様式を用いて患者人数・状態の変化等を行う。 |
参考:糖尿病透析予防指導の評価:日本病態栄養学会
【2024年度(令和6年度)診療報酬改定】慢性腎臓病透析予防指導管理料とはクレドメディカル
2024年度の診療報酬改定では生活習慣病関連の報酬に大幅なてこ入れがあり、評価内容の変更により、今後の診療にも変化が出てくると考えられています。
それぞれの報酬項目の変更点や、診療の中での医療機能連携の必要性について解説していきます。
今回の診療報酬改定による大きな変更点は、特定疾患療養管理料より「高血圧症・糖尿病・脂質異常症」項目が除外されたことと、生活習慣病管理料がⅠとⅡに細分化されたことです。
生活習慣病管理料Ⅰの算定要件は従来通りで、算定要件として療養計画書への署名や要望に応じて情報提供を行わなければならない煩雑さは変わりません。
そこで、特定疾患療養管理料から「高血圧症・糖尿病・脂質異常症」が除外されたことを受け、算定要件を緩和した生活習慣病管理料Ⅱが新設されました。
検査は包括外で算定可能で、現時点で療養計画書への署名は不要としているため、医療機関としての負担は軽くなります。
生活習慣病管理料Ⅱは従来の診療科加算に比べるとマイナスですが、診療所では外来データ提出加算(50点)を検討して補填が可能です。
検査も包括外のため、病状管理がうまくいかない患者に対しては、外付けでの検査算定することにより頻回な検査にも対応できます。
|
生活習慣病管理料Ⅰ |
生活習慣病管理料Ⅱ |
特定疾患療養管理料 |
|
|
評価 |
1:糖尿病を主病とする場合 760点 2:高血圧症を主病とする場 660点 3:脂質異常症を主病とする場合 610点 |
333点 |
1:診療所 225点 2:100床未満の病院 147点 3:100床以上200床未満の病院 87点 ※オンライン診療も可 |
|
概要 |
治療計画に基づき、服薬、運動、休養、栄養、喫煙、家庭での体重や血圧の計測、飲酒及びその他療養を行うに当たっての問題点等の生活習慣に関する総合的な治療管理を行った場合に算定。 |
治療計画に基づき、服薬、運動、栄養等の療養上の管理を行った場合に、月2回に限り算定 |
|
|
特定疾患 |
脂質異常症、高血圧症、糖尿病 |
結核、悪性新生物、甲状腺障害、虚血性心疾患、不整脈、心不全、脳血管疾患、肺気腫、喘息、気管支拡張症、胃潰瘍、十二指腸潰瘍、胃炎及び十二指腸炎、肝疾患、慢性ウイルス性肝炎、アルコール性慢性肝炎 等 |
|
|
施設基準 |
200床未満の病院及び診療所 ※患者の状態に応じ、28 日以上の長期の投薬を行うこと又 はリフィル処方箋を交付することについて、見やすい場所に掲示する。 |
200床未満の病院及び診療 |
|
参考:【2024年診療報酬改定】2月14日 第584回中央社会保険医療協議会 総会資料P362〜368
2024年度(令和6年度)診療報酬改定|特定疾患療養管理料とは|クレドメディカル
2024年度(令和6年度)診療報酬改定|生活習慣病管理料 (Ⅰ)(Ⅱ)とは|クレドメディカル
ただし生活習慣病管理料ⅠとⅡは、算定した日の属する月から起算して6ヶ月以内の期間において算定切り替えはできないため、注意が必要です。
かかりつけ医に関する地域包括診療加算では、ケアマネ等との具体的な地域連携や、認知症への取り組み状況が算定要件に追加され、算定加算は3点の微増となりました。
地域包括診療料の加算は据え置きとなっています。
ポイントとしては患者の要望があれば、長期処方・リフィル処方箋の対応が必須となり、Webサイトでの掲示案内が求められます。
医療DXを推進する現制度を鑑みると、患者や地域医療関係者に対しての情報発信が院内掲示でなくWebサイトでの掲示が明記されることは自然な流れといえます。
2024年3月時点では必要な掲載内容の詳細について公表されていませんが、今後の改正に向けてのサイト設計などの準備・構築が必要でしょう。
生活習慣病関連の報酬が見直され、処方箋に関しても患者の求めに応じて長期処方・リフィル処方箋を発行することが求められます。
リフィル処方箋は医師の働き方改革の1つとしてメリットが大きい一方で、患者の診療間隔が延びてしまい、病状悪化に早期対応できないデメリットがあります。
そこで、注目すべき点が薬局との連携です。
薬局では令和2年9月に改正された薬機法により、調剤時以外にも必要に応じて、服薬指導や継続的な服薬状況等の把握が義務化されました。
リフィル処方箋の患者に対しては、薬局の薬剤師が電話で服薬状況を確認して処方元の医師に報告することで、薬局に加算される服薬情報等提供料2(20点)が加算されます。
軽症患者の受診頻度は下がるため、医療機関は必要に応じて薬剤師からの受診勧奨を求めることが可能です。
医療機関には加算がありませんが、患者の病状把握が可能となり、重症患者を増やさないメリットがあります。
また、令和2年度に新設した服薬情報等提供料3を取り入れる薬局との連携は、持参薬の確認を行ってもらうことで、医療機関の働き方改革に繋がります。
2024年度の診療報酬改定で注目を集めている1つが、地域包括医療病棟の新設と、高齢患者の受け入れを踏まえた病床管理の再構築です。
高齢者の人口増加に伴い、高齢者の救急搬送者数が増加し、中でも軽症・中等症患者が増加傾向です。
地域包括医療病棟入院料は、地域における救急患者受け入れ体制を整え、リハビリテーション、栄養管理、入退院支援、在宅復帰等の機能を包括的に担う評価としています。
ADLが低下した高齢者の救急搬送を受け入れ、急性期状態からの速やかな離脱に向けた医療提供や、早期退院に向けてのリハビリ・栄養管理を提供することが期待されています。
また、施設を含む在宅復帰に向けた支援が行える体制構築も必要です。
|
地域包括医療病棟 |
|
|
評価 |
入院料(1日につき) 3,050点 |
|
施設基準 |
・看護職員が10:1以上配置 ・常勤の理学療法士、作業療法士又は言語聴覚士が2名以上、専任の常勤の管理栄養士が1名以上配置 ・早期リハビリテーションを行うための必要な構造設備 ・当該病棟の入院患者の平均在院日数が21日以内 ・在宅復帰率8割以上 ・院内転棟割合5%未満 ・救急搬送割合15%以上 以下省略 |
|
注加算 |
・初期加算 150点/日(入院した日から起算して14日を限度) ・リハビリテーション・栄養・口腔連携加算 80点/日(計画を作成した日から14日を限度) ・夜間看護体制加算 71点/日 など |
参考:令和6年度診療報酬改定の概要【入院Ⅰ(地域包括医療病棟)】|厚生労働省
算定加算の3050点は看護必要度が想定以上に厳しい印象からすると、現時点で充分な加算とは言えないという見解も多く出ています。
急性期病棟での中等症程度の高齢患者の受け入れは増加傾向で、高齢患者の入院はADL低下と入院の長期化という悪影響を及ぼします。
介助が必要となり看護師負担が増えることで重症患者への対応に支障が出るために、急性期病棟としての機能が発揮できない状況です。
課題解決に向けて2024年度新療法種改定では、高次救急病院と地域の一般病院が連携し、病状に応じた必要性のある医療が医療機関ごとに提供できる体制を整えています。
地域連携での下り搬送に関して新設された救急患者連携搬送料では、高度救命救急センターに搬送された患者の病状を判断し、3日以内に転送搬送することを評価するものです。
|
救急患者連携搬送料(新設) |
|
|
入院中の患者以外の患者の場合 |
1800点 |
|
入院1日目の患者の場合 |
1200点 |
|
入院2日目の患者の場合 |
800点 |
|
入院3目の患者の場合 |
600点 |
上記の算定料は搬送元の救命救急側ですが、搬送先の一般病院にも地域包括医療病棟では初期加算(150点)、地域包括ケア病棟への下搬送の場合は急性期患者支援病床初期加算(480点/580点)があります。
施設基準の詳細は以下の通りです。
|
1)救急用の自動車・救急医療用ヘリコプターによる救急搬送件数が、年間で「2000件」以上 2)受け入れ先の候補となる他医療機関において受け入れが可能な疾患や病態について、当該医療機関が地域のMC協議会等と協議し「候補となる医療機関のリスト」を作成 3)搬送先からの相談に応じる体制、搬送を行った患者が急変した場合等に必要に応じて「再度当該患者を受け入れる」体制があること 4)定期的に救急外来等における初期診療を実施した患者の他医療機関への搬送の状況について報告 |
施設基準を見てもわかるように一時的な下り搬送の関わりではなく、平時の連携と受け入れ実績が必要です。
自院だけのベッドコントールを検討するだけでは成り立たず、連携先のベッド稼働状況や受け入れ体制を共有していないと難しいことを改めて認識する必要があります。
2024年度の診療報酬改訂では、急性期入院での7:1病棟の医療・看護必要度の見直しも行われました。
前回の改定では心電図モニタの除外がありましたが、今回も現場にとっては頭を抱える改定となっています。
|
モニタリング及び処置等 |
0点 |
1点 |
2点 |
3点 |
|
|
1 |
創傷処置 ①創傷の処置(褥瘡処置除く)
|
なし |
あり |
||
|
2 |
呼吸ケア 喀痰吸引のみの場合を除く |
なし |
あり |
||
|
3 |
注射薬剤3種類以上の管理(上限7日) |
なし |
あり |
||
|
4 |
シリンジポンプの管理 |
なし |
あり |
||
|
5 |
輸血や血液製剤の管理 |
なし |
あり |
||
|
6 |
専門的な治療・処置 ①抗悪性腫瘍剤の使用(注射剤のみ) ②抗悪性腫瘍剤の内服の管理 ③麻薬の使用(注射剤のみ) ④麻薬の内服・貼付・坐剤の管理 ⑤放射線治療 ⑥免疫抑制剤の管理(注射剤のみ) ⑦昇圧剤の使用(注射剤のみ) ⑧抗不整脈剤の使用(注射剤のみ) ⑨抗血栓塞栓薬の持続点滴の使用 ⑩ドレナージの管理 ⑪無禁治療室での治療 |
なし |
あり ー ー ー ー ー ー |
あり あり あり あり あり あり |
|
|
7 |
1:救急搬送後の入院(5日間→2日間) 2:緊急に入院を必要とする状態(5日間→2日間) |
なし |
あり |
参考:令和4年度診療報酬改定項目の概要|厚生労働省
2024年度診療報酬改定(入院) ~『重症度、医療・看護必要度』について~ 第1弾:一般病棟用|株式会社麻生 病院コンサルティング事業部
見直しでの注目ポイントは以下の3点です。
・注射薬剤3種類以上の管理
・救急搬送後の入院期間
・抗悪性腫瘍剤の使用・内服管理
注射薬剤3種類以上の管理に上限が7日間となり、静脈栄養に関する薬剤は除外されました。
また、緊急救急搬送後の入院は5日間から2日間に短縮され、先述した地域連携における下り搬送の影響が反映された形です。
そして、抗悪性腫瘍剤対象薬剤の削減となり、化学療法は入院ではなく外来での実施を促したものになっています。
理由として、2024年4月から始まる「医療費適正化計画」で、外来で化学療法を行う割合を6年間かけて高める指針が出たからです。
入院で行わなければならない化学療法もあるため、全て除外されているのではなく「対象薬剤から入院での使用割合が6割・7割(注射・内服)未満の薬剤を除外」と限定されています。
高度急性期入院医療について、急性期充実実体制加算Ⅰは20点以上の引き下げとなりました。
ただし、小児・妊産婦の受け入れ実績がある場合には、加算がプラスに転じています。
小児・周産期の受け入れが算定要件に高く評価される要因として、高度急性期医療が重視されている小児周産期医療計画や災害医療計画などが関係しています。
高度急性期医療になって欲しい分野において、適正な加算引き上げを講じた見直しです。
手術件数などの実績が低く小児や周産期の実績がある場合に適応できるよう、急性期充実体制加算Ⅱが新設されました。
また、小児科や周産期、精神科の入院医療の提供に係る要件を満たす病院を評価する「小児・周産期・精神科充実実体制加算」も新設され、急性期充実体制加算1に90点、2に60点の上乗せが可能です。

引用:令和6年度診療報酬改定の概要【入院Ⅱ(急性期・高度急性期入院医療)】
また、小児科や周産期、精神科の入院医療の提供に係る要件を満たす病院を評価する「小児・周産期・精神科充実実体制加算」も新設され、急性期充実体制加算1に90点、2に60点の上乗せが可能です。
急性期充実体制加算については、化学療法については届出があるだけでなく、実施した患者全体に占める外来での実施割合が6割以上であることも算定要因となりました。
日本では少子高齢化が問題点となっており、先述した高齢者医療への診療報酬の見直しが行われてきました。
加えて少子化対策として新療法種面での小児・周産期医療の充実も重要テーマとなっています。
医療計画の見直しにより医療の質と安全を担保する観点から、新生児集中治療の十分な体制と実績があるがある場合の新たな評価が新設されました。
新生児に対する集中治療を行うための体制と実績を有するNICUで、高度な医療は必要な重症新生児に対して、新生児特定集中治療室重症児対応体制強化管理料が加算されます。
新生児特定集中治療室重症児対応体制強化管理料においては、2:1看護を算定要件とした入院管理料となっており、手厚い評価での新設は注目すべき点です。

引用:令和6年度診療報酬改定の概要【重点分野Ⅰ(救急医療、小児・周産期医療、がん医療)】P7
小児科領域では働き方改革として、小児入院医療加算の引き上げとなる見直しが行われました。
小児入院医療管理料では今まで保育士1名配置であったものを、2名以上配置している場合の評価が新設されています。
それに応じて重症児受け入れ体制加算を2区分にし、保育士の配置への評価は、実態に即した手厚い評価となっています。
|
2023年度以前 |
改正後 |
|
1日につき100点を所定点数に加算 |
以下の点数を1日につき所定点数に加算 保育士1名の場合 100点 保育士2名の場合 180点 |
|
重症児受入体制加算として1日につき200点そ所定点数に加算 |
重症児受入体制加算1 200点 重症児受入体制加算2 280点 |
|
ー |
新設 夜間含めて看護補助者を配置している場合の評価(1日につき) 看護補助加算 151点 看護補助体制充実加算 156点 |
参考:【2024年診療報酬改定】2月14日 第584回中央社会保険医療協議会 総会資料|全国保険医団体連合会P589〜592
しかし、少子化に伴う入院児の減少により小児だけの病棟を維持するのは困難な状況です。
解決策として成人患者との混合病棟の運用を可能とし、混合病棟であっても子どもにとって必要な入院環境を確保するために、小児の区域特定をすることを要件とした小児入院医療管理料3も見直されました。

適正な医療を継続的に提供するためには、自院だけの診療運用をコントロールするだけでなく、平時から地域の医療機関との連携が必要不可欠です。
2025年に創設するかかりつけ医機能報告制度ではこれからの医療のあり方が示され、地域連携と病院以外の療養の場を充実させるべく、医療DXの推進も推し進める必要があります。
また、入院領域においては高齢者患者の増加に伴い、急性期医療に関する大きな改定がなされましたが、小児科・周産期医療に関しては実態に即した手厚い評価となりました。
経過措置までに医療機関で対象となる診療報酬改定内容を把握し、患者の状態に応じて適正な医療を提供できる医療現場の構築が求められるでしょう。